Ricerca originale
Evidence 2012;4(8): e1000030 doi: 10.4470/E1000030
Ricevuto: 29 agosto 2012 Accettato: 4 settembre 2012 Pubblicato: 28 dicembre 2012
Copyright: © 2012 Marcosignori et al. Questo è un articolo open-access, distribuito con licenza Creative Commons Attribution, che ne consente l’utilizzo, la distribuzione e la riproduzione su qualsiasi supporto esclusivamente per fini non commerciali, a condizione di riportare sempre autore e citazione originale.
Background
La colonscopia è il test diagnostico più diffuso per lo studio delle malattie del colon-retto, protagonista negli ultimi quindici anni di una macroscopica impennata del numero di esami/anno. A questa ampia diffusione hanno contribuito sia le caratteristiche della tecnologia (estrema versatilità d’uso sia diagnostica che terapeutica per numerose patologie (1-2)), sia l’avvio dello screening del carcinoma del colon-retto (CCR), dove una colonscopia ogni 10 anni è efficace per ridurre la mortalità tumore specifica (3-5).
La combinazione tra versatilità d’uso, ampia disponibilità e atteggiamenti di medicina difensiva, aumenta l’inappropriatezza prescrittiva della colonscopia, con allungamento delle liste da attesa e ingiustificato incremento dei costi. Di conseguenza, la letteratura ribadisce ripetutamente la necessità di monitorare e migliorare l’appropriatezza, come è accaduto in Francia, dove dal 2005, a seguito dell’emanazione di un decreto legislativo, vige l’obbligo di periodici controlli sull’appropriatezza della colonscopia (6-8). La letteratura fornisce, inoltre, strumenti di elevata qualità metodologica per affrontare le problematiche tecnico-organizzative (9-14).
Questo progetto di miglioramento nasce nel 2008 su proposta di tre UU.OO. di endoscopia digestiva della zona di Ancona a seguito del progressivo incremento delle richieste di colonscopia nei dieci anni precedenti e dell’imminente avvio di un programma di screening del CCR, che avrebbe determinato un ulteriore aumento della domanda di prestazioni.
I direttori delle UU.OO. con il supporto metodologico della Clinica Medica dell’Azienda Ospedaliero-Universitaria Ospedali Riuniti di Ancona, hanno progettato un audit clinico finalizzato al monitoraggio dell’appropriatezza delle colonscopie per identificare eventuali inappropriatezze suscettibili di miglioramento.
Obiettivi
Pianificare e condurre un audit clinico finalizzato a misurare l’appropriatezza prescrittiva delle colonscopie nella zona di Ancona, identificando le più frequenti indicazioni inappropriate e le principali categorie di prescrittori inappropriati.
Metodi
Previa costituzione di un gruppo di lavoro multiprofessionale (quattro gastroenterologi, un rappresentante dei MMG, un rappresentante della direzione sanitaria ospedaliera, un internista e due metodologi) è stato condotto uno studio osservazionale prospettico, quale fase before di un audit clinico, coinvolgendo tre UU.OO. di Gastroenterologia (la Divisione di Gastroenterologia e la Clinica di Gastroenterologia dell’Azienda Ospedaliero-Universitaria Ospedali Riuniti di Ancona, la Divisione di Gastroenterologia dell’Ospedale Civile di Osimo). Sono state analizzate le colonscopie consecutive dal 1 novembre 2008 al 28 febbraio 2009, eseguite sia in elezione che in urgenza.
Dopo ogni procedura l’endoscopista ha inserito nella cartella elettronica i dati riportati nel box 1.
Box 1. Set di dati raccolti per ciascuna colonscopia
|
Tutti i dati sono stati archiviati in un database elettronico realizzato con il software Filemaker Pro 9 Database Creator, condiviso attraverso la rete intranet ospedaliera. La completezza dei dati è stata garantita rendendo obbligatoria la compilazione di tutti i campi del database, pena l’impossibilità di inviare la scheda al server centrale. L’indicazione alla colonscopia è stata ricavata dal modulo di richiesta (prestazione ospedaliera per i pazienti ricoverati o impegnativa del MMG per i pazienti ambulatoriali) o tramite intervista diretta al paziente in caso di mancanza di quesito clinico. Successivamente uno dei metodologi ha recuperato tutti i referti istologici dei prelievi effettuati nel corso delle colonscopie eseguite, riportando l’esito nell’apposito campo del database.
Al fine di ottenere la necessaria confidenza con il database e una sufficiente omogeneità della raccolta dei dati, tutti gli endoscopisti hanno partecipato a un incontro iniziale di addestramento all’uso della cartella elettronica, seguito da 31 giorni di inserimento di dati esclusi dall’analisi. Prima della raccolta dei dati è stato ottenuto il consenso informato da ogni paziente.
Nell’agosto 2008 i due metodologi si sono adoperati nella ricerca indipendente di un documento guida da utilizzare come riferimento per gli standard di appropriatezza del lavoro, conducendo una revisione sistematica nelle principali banche dati di linee guida e di health technology assessments reports. La qualità delle linee guida è stata valutata mediante lo strumento AGREE15. Dal confronto dei risultati è stato scelto come riferimento la linea guida dell’American Society for Gastrointestinal Endoscopy (ASGE), aggiornata nel 2006 (10), integrata per alcune aree grigie riguardanti il timing della colonscopia nello screening del CCR, nel follow-up di polipi adenomatosi e delle malattie infiammatorie croniche intestinali (MICI), con la selezione di altri due studi rilevanti (11,16).
Per analizzare i costi è stato impiegato un recente documento della Società Italiana di Endoscopia Digestiva (17), secondo il quale il costo approssimativo di una colonscopia è di circa € 120,00.
Le definizioni operative utilizzate sono riportate nel box 2.
Box 2. Definizioni operative Colonscopia appropriata: eseguita in accordo con le indicazioni, i tempi e le modalità delle linee guida9,16. Colonscopia non operativa: condotta senza l’esecuzione di biopsia, polipectomia o altri approcci interventistici. Riscontri endoscopici significativi: anomalia cromica o morfologica della parete colica o del lume menzionata nel referto, ad eccezione di: emorroidi, malattia diverticolare non complicata, melanosi colica, anastomosi colica senza segni di flogosi, altre complicazioni. |
Nei pazienti con più di una indicazione alla colonscopia, per valutare l’appropriatezza è stata considerata quella più rilevante dal punto di vista clinico. Riguardo il follow-up delle MICI con diagnosi di malattia da meno di 10 anni, non essendo disponibili chiare indicazioni circa il timing appropriato della colonscopia, sono state considerate tutte appropriate. Inoltre, nei pazienti sottoposti a colonscopia per la ricerca di CCR metacrono dopo resezione terapeutica (tempo 0) - nei quali il timing appropriato prevede colonscopie al tempo 0 e a 1, 3, 5, anni - è stato impossibile risalire alla data delle diverse colonscopie ad eccezione di quella precedente l’esame registrato nel database. Pertanto, il gruppo di lavoro ha deciso di considerare appropriate tutte le colonscopie con tale indicazione.
L’analisi statistica è stata effettuata con il software GraphPad InStat versione 3.05. Per analizzare le differenze tra gruppi sono stati utilizzati il test F (di Fisher) o la regressione lineare, con un valore di p < 0.05 da considerare come statisticamente significativo.
Risultati
Sono stati inseriti nel database elettronico i dati relativi a 1.313 colonscopie, di cui 1.082 incluse nell’analisi, in quanto 231 erano state raccolte durante il periodo di training. Attraverso il confronto tra i tabulati del sistema informativo aziendale riguardanti le prestazioni erogate nel periodo in studio e le colonscopie registrate nel nostro database, abbiamo rilevato che queste rappresentano il 64,7% di quelle realmente effettuate (590 colonscopie non sono state inserite nel database).
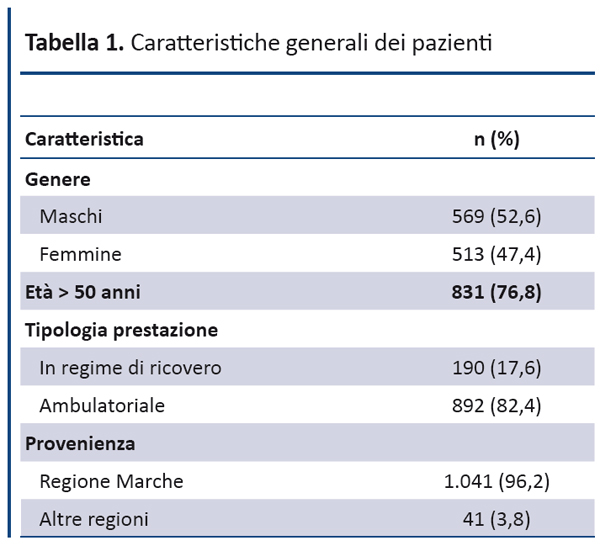
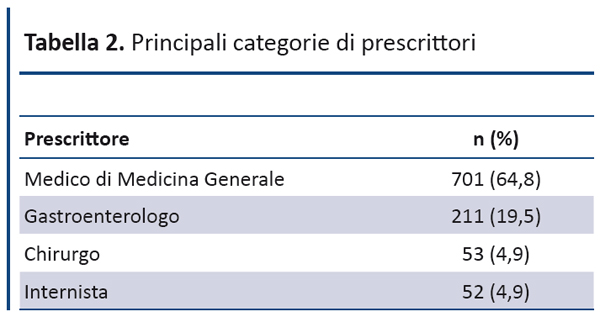
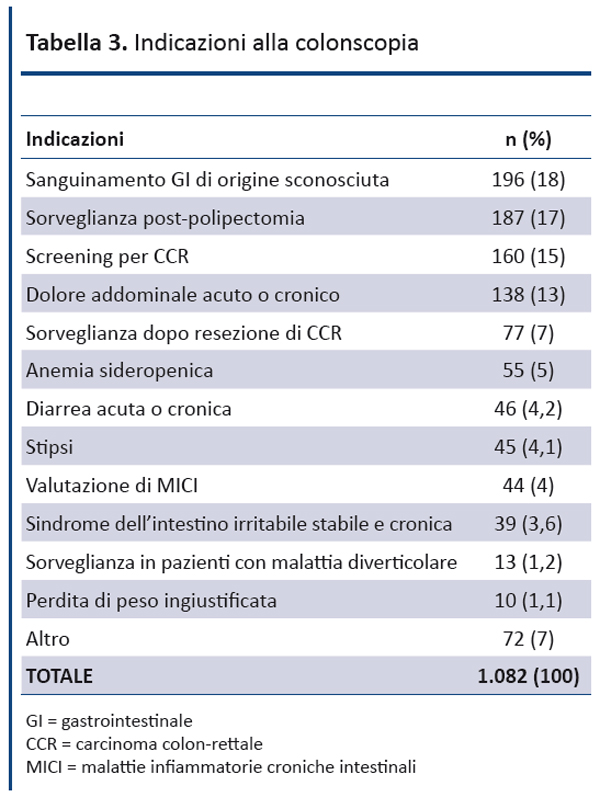
Le caratteristiche cliniche e demografiche dei pazienti e le principali categorie di medici prescrittori sono riportati nelle tabelle 1 e 2, mentre le principali indicazioni all’esecuzione della colonscopia sono riportate nella tabella 3.
Oltre alle informazioni sull’appropriatezza prescrittiva, l’audit ha permesso di ricavare ulteriori dati. L’attesa media per una colonscopia è 42 giorni (range 1-265); una esplicita indicazione clinica alla colonscopia sul foglio di richiesta/impegnativa cartacea è stata identificata nel 72% dei casi; per il 52% dei pazienti si è trattato del primo esame colonscopico; il 40% delle colonscopie sono non operative; sono state registrate cinque complicanze acute di modesta rilevanza clinica e risolte in pochi minuti (lipotimia, desaturazione transitoria, vomito).
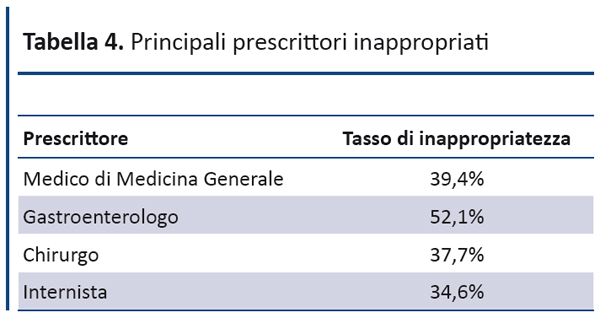
Utilizzando come standard le linee guida ASGE è stato rilevato un tasso di appropriatezza della colonscopia del 58,4%. I prescrittori con il minor grado di aderenza agli standard sono stati i gastroenterologi, seguiti dai MMG e dai chirurghi, con un tasso di inappropriatezza tra il 37,7% e il 52,2% (tabella 4).
Le principali indicazioni inappropriate sono state distinte in due gruppi: da un lato le colonscopie per indicazioni non previste dalle linee guida ASGE; dall’altro quelle eseguite per indicazioni appropriate, ma con timing inadeguati. La maggior parte delle indicazioni inappropriate appartengono al gruppo con indicazione appropriata, ma timing errato (tabella 5). Le più rappresentate sono “sorveglianza dopo rimozione di polipi non cancerizzati” e “screening per CCR”. Nel primo caso la principale causa di inappropriatezza è stata la ripetizione troppo ravvicinata della colonscopia (in media attorno ai 12 mesi), rispetto all’esame precedente in cui erano state individuate le lesioni che ne hanno motivato la ripetizione, mentre nel secondo caso è l’avvio dello screening su pazienti troppo giovani che detiene la principale quota di inappropriatezza seguita dalla ripetizione troppo ravvicinata dell’esame colonscopico rispetto al precedente.
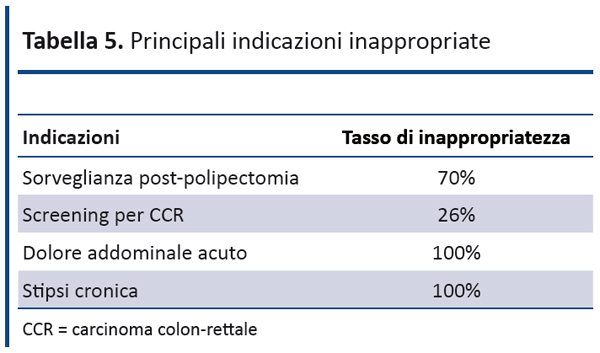
Nel gruppo di esami inappropriati per la presenza di indicazioni non previste dal documento guidale, le principali indicazioni inappropriate sono il dolore addominale acuto e la stipsi cronica.
In 510 colonscopie (47,1%) sono emersi riscontri endoscopici significativi: polipi adenomatosi (47%), colite aspecifica (18,4%), e CCR (7,1%). Il tasso di riscontri endoscopici significativi è risultato significativamente più alto nel gruppo delle colonscopie appropriate (50,6% vs 42,3%, p<0,1) e tale dato era ancora maggiore se si considera soltanto il riscontro di cancro del colon-retto (4,6% vs 1,3% rispettivamente, p<0,01).
Meritevole di attenzione risulta il riscontro di 7 CCR in corso di colonscopie eseguite per indicazioni inappropriate: per due di queste indicazioni (dolore anale durante l’evacuazione e massa addominale di origine sconosciuta) si è registrato un tasso di riscontro di CCR elevatissimo se confrontato con i risultati delle colonscopie complessivamente effettuate per la medesime indicazioni (40% e 20% rispettivamente). Considerando però l’esiguità del numero complessivo degli esami in causa non è possibile trarre alcuna conclusione definitiva.
Al termine di ogni esame non operativo senza riscontri endoscopici significativi è stato richiesto all’endoscopista di stabilire la tempistica di una eventuale colonscopia successiva. Tali prescrizioni sono state raccolte e suddivise a seconda dell’indicazione all’esecuzione dell’esame attuale e ai fattori di rischio per sviluppo di CCR. A parità di indicazione all’esame e di condizioni di rischio per insorgenza di CCR è emersa una notevole eterogeneità nei tempi di follow-up colonscopico prescritti dallo specialista (figure 1 e 2).
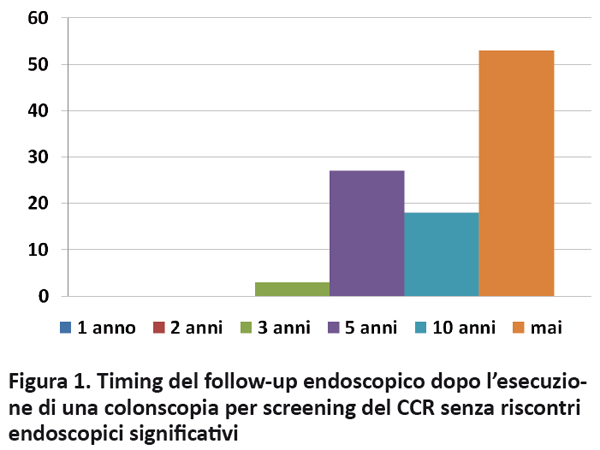
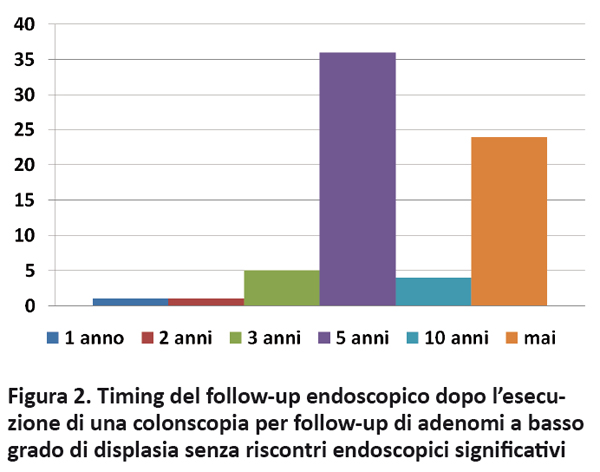
Discussione
Lo studio ha documentato un tasso di inappropriatezza prescrittiva pari al 41,6% delle colonscopie valutate. Tale valore è più elevato rispetto a quelli ottenuti da altri studi italiani in analoghi setting (18-24), nei quali l’inappropriatezza oscillava tra il 15 e il 37%.
Un’elevata concordanza con questi studi emerge dall’analisi delle indicazioni inappropriate più frequenti, quali “sorveglianza dopo rimozione di polipi del colon non cancerizzati eseguita in modo troppo ravvicinato rispetto alla colonscopia precedente”, “dolore addominale acuto”, “stipsi cronica”, “sorveglianza troppo ravvicinata dopo rimozione di CCR” e “sorveglianza non appropriata in corso di MICI”. Nel nostro studio, queste ultime indicazioni sono state difficilmente valutabili per i problemi di tracciabilità dei dati già esposti.
La tendenza degli endoscopisti a ripetere l’esame dopo un intervallo di tempo troppo breve trova radici nel timore (confermato dagli specialisti membri del gruppo di lavoro) di lasciare delle lesioni coliche misconosciute. A tale proposito uno studio pubblicato nel 2006 (25) documenta un inquietante miss rate di lesioni polipoidi (2% per gli adenomi di diametro > 1 cm, 21% per quelli con diametro inferiore), mentre ancora più alti sono i numeri riportati da studi più recenti26-28 che segnalano un miss rate variabile tra il 6 e il 27% a seconda delle dimensioni della lesione.
L’analisi dei prescrittori inappropriati ha confermato che i principali risultano essere i gastroenterologi, i MMG, i chirurghi e gli internisti. Interessante anche la tendenza dei gastroenterologi, già documentata in letteratura (29), a sovrastimare l’appropriatezza degli esami endoscopici da loro prescritti.
I riscontri endoscopici significativi sono risultati essere più frequenti negli esami condotti per indicazioni appropriate rispetto a quelli inappropriati (50,6% vs 42,3% p=0,01): il trend è confermato dalla letteratura anche se con percentuali diverse (26,9% vs 10,6% (19); 43% vs 16% (21); 28,8% vs 20,2% (23)), in parte per un frequente disaccordo sulla definizione adeguata di “riscontro endoscopico significativo”, in parte per motivi non ancora chiariti.
Altro aspetto degno di nota è relativo al riscontro di cancro del colon-retto in un certo numero di colonscopie inappropriate: i nostri risultati trovano riscontro in letteratura (23,29) e sottolineano la necessità di migliorare le raccomandazioni del documento guida.
Infine, un dato molto interessante e mai valutato da studi precedenti è la elevata disomogeneità di accordo tra i medici endoscopisti nel definire i timing di follow-up endoscopico a parità di indicazione all’esame e di esito dello stesso. Questo fenomeno ha una genesi multifattoriale attribuibile in parte alla doverosa individualizzazione della prescrizione (difficilmente standardizzabile e misurabile), in parte alla mancata conoscenza dei professionisti delle tempistiche di follow-up raccomandate dalle linee guida. Infine, la differente competence dei professionisti che effettuano la colonscopia condiziona inevitabilmente l’effettiva attendibilità dell’esame.
Limiti
Le tre UU.OO coinvolte non hanno contributo all’audit clinico in maniera omogenea in termini di numero di colonscopie, rendendo più difficile la generalizzazione dei risultati (differential attrition bias). Inoltre, accanto alla elevata percentuale di missing data (36%), è da considerare un possibile effetto Hawtorne legato alla natura prospettica dello studio, che potrebbe aver condizionato i gastroenterologi a prescrivere le colonscopie con maggiore attenzione. Infine, dai feedback dei MMG è emerso il fenomeno di prescrizione “indiretta” di colonscopie: in altri termini, l’esame viene prescritto dal MMG su indicazione dello specialista. Questo fenomeno, non considerato all’inizio dello studio, non rende distinguibili le prescrizioni autonome del MMG da quelle suggerite.
Conclusioni
I dati raccolti hanno permesso di individuare le principali indicazioni inappropriate della colonscopia e i principali prescrittori inappropriati nella zona di Ancona.
Abbiamo stimato che aumentare il tasso di appropriatezza prescrittiva di MMG, gastroenterologi e chirurghi oltre il 90% per le tre principali indicazioni inappropriate consentirebbe di evitare circa 983 esami/anno (circa il 20%), con un risparmio di circa € 120.000,00 e una sensibile riduzione delle liste d’attesa.
Per tale motivo il gruppo di lavoro sta implementando indicazioni e modalità condivise per l’esecuzione di una colonscopia “appropriata”, attraverso un processo di adattamento delle evidenze disponibili al contesto organizzativo e alle esperienze locali. Infine, dato il riscontro di CCR in corso di esami eseguiti per indicazioni inappropriate (in particolare “massa addominale palpabile” e “dolore anale durante l’evacuazione”) nella fase di re-audit verrà effettuata una sorveglianza specifica delle colonscopie eseguite con tali indicazioni.



