Position Statement GIMBE
Evidence 2018;10(7): e1000184 doi: 10.4470/E1000184
Pubblicato: 9 luglio 2018
Copyright: © 2018 Fondazione GIMBE Questo è un articolo open-access, distribuito con licenza Creative Commons Attribution, che ne consente lâutilizzo, la distribuzione e la riproduzione su qualsiasi supporto esclusivamente per fini non commerciali, a condizione di riportare sempre autore e citazione originale.
Il virus del papilloma umano â human papilloma virus (HPV) â è un agente patogeno a trasmissione sessuale che causa malattie genitali, anali e orofaringee sia sia nelle donne che negli uomini. Lâinfezione virale cronica da genotipi (o âtipiâ) HPV ad alto rischio è la causa di oltre il 90% dei carcinomi della cervice uterina: i genotipi HPV ad alto rischio 16 e 18 ne causano circa il 70% e i genotipi 31, 33, 45, 52 e 58 un ulteriore 20%. I tipi di HPV 16 e 18 sono anche la causa del 90% circa dei carcinomi anali e di una rilevante percentuale di carcinomi orofaringei, della vulva, della vagina e del pene. I genotipi 6 e 11 causano circa il 90% circa delle verruche anogenitali.
In Italia, secondo quanto riportato dal Ministero della Salute (1), il carcinoma della cervice uterina colpisce ogni anno circa 3.500 donne causando 1.000 decessi. Rappresenta il 9° tumore per frequenza nel genere femminile (2%) e oltre 60.000 donne hanno una pregressa diagnosi di carcinoma cervicale (2). Sebbene lâincidenza di questa neoplasia sia in diminuzione, rappresenta ancora un rilevante problema di sanità pubblica, soprattutto nelle aree geografiche dove lo screening è inadeguato e nella popolazione immigrata. Uno studio recente, seppur limitato allâassistenza ospedaliera, dimostra che le patologie HPV-correlate hanno un notevole impatto sul SSN (3). Infatti, il carcinoma della cervice uterina e le neoplasie epiteliali cervicali severe â cervical intraepithelial neoplasia (CIN3) â determinano il 40% delle ospedalizzazioni (tasso di ospedalizzazione rispettivamente 15,6 e 17,6 per 100.000); a seguire i carcinomi del distretto testa collo e del cavo oro-faringeo con il 24,5% dei casi (tasso di ospedalizzazione 16/100.000 nei maschi e 3,9/100.000 nelle femmine); quindi verruche genitali con il 17,3% dei casi (tasso di ospedalizzazione 7,5/100.000 negli uomini e 8,52/100.000 nelle donne), quindi carcinoma anale (8,1%), genitourinario (7,7%) e del pene (2,2%).
Anche se negli ultimi ventâanni, grazie anche ai programmi di screening, la mortalità per carcinoma della cervice si è drasticamente ridotta, la vaccinazione anti-HPV può contribuire a ridurne ulteriormente lâimpatto. Infatti, lâeziologia infettiva del carcinoma della cervice uterina consente di adottare una strategia preventiva non utilizzabile per nessun tumore, grazie a tre diversi vaccini (bivalente, quadrivalente e 9-valente) che contribuiscono a prevenire le patologie HPV-correlate. In ogni caso, il vaccino anti-HPV non sostituisce lo screening per il carcinoma della cervice uterina, previsto in Italia per le donne di età compresa tra i 25 e i 64 anni.
Il presente Position Statement ha lâobiettivo di valutare prove di efficacia della vaccinazione anti-HPV su tutte le patologie HPV-correlate e le popolazioni specifiche, i dati sulla sicurezza dei vaccini e lo status della copertura vaccinale in Italia.
1. RAZIONALE
Donne. I vaccini anti-HPV forniscono un beneficio diretto alle donne, che vengono protette in maniera sicura dai carcinomi HPV-correlati; in particolare, lâefficacia della vaccinazione è ben documentata per il carcinoma della cervice uterina. I tipi di HPV 16 e 18, contenuti in tutti e tre i vaccini, causano circa il 70% dei carcinomi della cervice e i tipi di HPV 31, 33, 45, 52 e 58, contenuti nel vaccino 9-valente, ne provocano un ulteriore 20%. I tipi di HPV 16 e 18 causano inoltre circa il 90% dei carcinomi anali e una percentuale rilevante di carcinomi vaginali, vulvari e orofaringei. I vaccini anti-HPV quadrivalente e 9-valente proteggono anche contro le verruche anogenitali (90% delle quali provocate dai tipi di HPV 6 e 11) che, seppure benigne, si associano spesso a morbilità fisica e psicologica e hanno unâelevata percentuale di fallimento terapeutico.
Vari studi hanno delineato anche la costo-efficacia della vaccinazione anti-HPV per la fascia di età raccomandata (4-8). Se lâintera popolazione di ragazze di 12 anni negli Stati Uniti fosse vaccinata si eviterebbero ogni anno oltre 200.000 infezioni da HPV, 100.000 test citologici della cervice con anomalie e 3.300 casi di carcinoma (2). Nei setting con elevata copertura vaccinale nelle donne lâimmunità negli uomini di età simile è documentata come dalla riduzione delle verruche genitali (9). In Italia, uno studio di simulazione che ha valutato lâimpatto delle politiche vaccinali anti-HPV ha dimostrato che, ai tassi di copertura delle donne vaccinate nel 2012, la prevenzione primaria può ridurre del 44% circa dei condilomi, del 40% le lesioni pre-cancerose e di oltre il 50% i casi di carcinoma della cervice uterina e delle morti correlate (10).
Uomini. La vaccinazione anti-HPV fornisce un beneficio diretto agli uomini proteggendoli dai carcinomi conseguenti allâinfezione cronica da HPV: in particolare i tipi 16 e 18 causano circa il 90% dei carcinomi anali e una percentuale rilevante di tumori orofaringei e del pene. Il vaccino 9-valente o quadrivalente proteggono inoltre contro le verruche anogenitali, provocate nel 90% dei casi dai tipi di HPV 6 e 11. Complessivamente, lâincidenza di neoplasie e lesioni pre-cancerose HPV-correlate negli uomini è inferiore a quella del carcinoma della cervice uterina nelle donne. Tuttavia, nonostante la vaccinazione anti-HPV negli uomini determini benefici clinici assoluti di minore entità rispetto alle donne, il profilo beneficio-rischio rimane favorevole considerando lâimmunità di gregge e la documentata sicurezza dei vaccini anti-HPV.
Vari studi di simulazione hanno suggerito che la vaccinazione universale (sia donne che uomini) è più efficace per ridurre infezioni e malattie HPV-correlate rispetto a quella delle sole donne, anche se la vaccinazione negli uomini risulta meno costo-efficace di quella delle donne (11-17). In ogni caso, le analisi di costo-efficacia negli uomini sono limitate dallâincertezza su numerose variabili confondenti che influenzano lâefficacia della vaccinazione: efficacia e durata della protezione, copertura vaccinale nelle donne, effetti dellâimmunità di gregge, outcome misurati, effetti delle patologie HPV-correlate sulla qualità della vita (18). Ad esempio, la costo-efficacia della vaccinazione degli uomini è maggiore in contesti con bassi livelli di copertura vaccinale femminile per la minore immunità di gregge. Tuttavia, anche se la copertura vaccinale nelle donne fosse sufficientemente elevata da fornire protezione agli uomini, questo avrebbe un effetto minimo sui maschi omosessuali, nei quali lâincidenza di tumori anali e lesioni pre-cancerose HPV-correlate è molto più elevata rispetto agli eterosessuali. In ogni caso, dagli studi di costo-efficacia emerge che nei contesti con risorse limitate, queste devono essere destinate principalmente alla vaccinazione anti-HPV delle giovani donne, intervento di maggior efficacia e costo-efficacia.
In Italia, si stima una spesa complessiva delle patologie HPV-correlate di circa ⬠528 milioni, di cui attribuibili a patologie dellâuomo circa ⬠211 milioni. La vaccinazione anti-HPV potrebbe determinare un risparmio complessivo di circa ⬠70 milioni/anno (19).
2. SOMMINISTRAZIONE
2.1. Scelta del vaccino, indicazioni e fasce di etÃ
Sono stati sviluppati tre diversi vaccini che proteggono da differenti tipi di HPV:
- Vaccino bivalente: protegge contro i tipi di HPV 16 e 18.
- Vaccino quadrivalente: protegge contro i tipi di HPV 6, 11, 16 e 18.
- Vaccino 9-valente: oltre ai tipi di HPV del vaccino quadrivalente (6, 11, 16 e 18) protegge anche dai tipi 31, 33, 45, 52, e 58.
Questi vaccini sono efficaci solo nel prevenire lâinfezione da HPV e le patologie correlate, mentre i vaccini terapeutici per indurre la regressione di lesioni HPV-correlate sono in via di sviluppo ma non ancora disponibili (20). Non tutti i vaccini HPV sono disponibili nei vari Paesi: ad esempio il vaccino 9-valente non è disponibile in Italia, mentre negli Stati Uniti è lâunico disponibile dal 2017. Se costo e disponibilità non rappresentano un problema, è raccomandato il vaccino 9-valente che fornisce una copertura più ampia per i tipi di HPV proteggendo contro un ulteriore 10% di carcinomi della cervice. Tuttavia, se è certo che la maggiore copertura vaccinale fornita dal 9-valente riduce lâincidenza del carcinoma della cervice grazie allâimmunità di gregge, le evidenze sono meno certe per i tumori maschili.
In generale, quando possibile dovrebbe essere utilizzata la stessa formulazione per completare il ciclo vaccinale; tuttavia, se la formulazione di vaccino utilizzata per la prima dose non è nota o non è disponibile o se il vaccino 9-valente è stato appena introdotto in prontuario, il ciclo vaccinale può essere completato utilizzando una differente formulazione (24). La ri-vaccinazione con il vaccino 9-valente comporta verosimilmente un beneficio marginale per chi ha già completato il ciclo vaccinale con un altro vaccino anti-HPV.
In Italia sino al 21 febbraio 2017 erano disponibili solo due vaccini anti-HPV: il vaccino bivalente, che protegge dai tipi 16 e 18, e il vaccino quadrivalente che amplia la protezione contro i tipi 6 e 11. A partire da quella data è disponibile anche il vaccino 9-valente che protegge dai tipi 6, 11, 16, 18, 31, 33, 45, 52, e 58. La campagna nazionale di vaccinazione anti-HPV è indirizzata a femmine e maschi preferibilmente intorno agli 11-12 anni di età , prima dellâinizio dellâattività sessuale. La vaccinazione a questa età consente infatti di prevenire, nella quasi totalità dei casi, lâinsorgenza di unâinfezione persistente dei tipi di HPV contenuti nei vaccini. La vaccinazione anti-HPV è offerta attivamente alle adolescenti nel dodicesimo anno di vita in tutte le Regioni italiane dal 2007/2008, a carico del SSN. Alcune Regioni hanno esteso, come prestazione extra-LEA, lâofferta vaccinale a ragazze di altre fasce di età se non vaccinate quando raccomandato. Emilia-Romagna e Friuli Venezia Giulia hanno offerto il vaccino anche a maschi e femmine HIV-positivi. Sicilia, Puglia, Molise hanno esteso la vaccinazione HPV ai maschi nel dodicesimo anno di vita nel 2015, mentre Liguria, Friuli Venezia Giulia e Veneto nel corso del 2016.
Nel nuovo Piano Nazionale di Prevenzione Vaccinale (PNPV) 2017-2019) (21) â approvato con Intesa Stato-Regioni il 19 gennaio 2017 â tutte le vaccinazioni incluse nel calendario nazionale sono state inserite nei nuovi LEA e la Legge di Bilancio 2016 ha previsto un finanziamento di ⬠75 milioni per il concorso al rimborso alle Regioni dei vaccini compresi nel PNPV 2017-2019. Il Ministero della Salute, tenuto conto delle richieste formulate da Regioni e Province Autonome, ha ridefinito la tempistica di introduzione dellâofferta attiva e gli obiettivi di copertura delle nuove vaccinazioni, così da consentire di adottare gli opportuni interventi di tipo logistico-organizzativo, necessari a garantire unâofferta efficace ed efficiente per raggiungere gli obiettivi di copertura vaccinale. In particolare, rispetto alla vaccinazione anti-HPV le disposizioni ministeriali prevedono lâintroduzione della vaccinazione anti-HPV per i maschi undicenni con inizio della chiamata attiva per la coorte del 2006 ed entro il 2018 â con date concertate da ciascuna Regione e Provincia autonoma il completamento della vaccinazione anti-HPV dei maschi undicenni per la coorte del 2007 e lâeventuale completamento a recupero della coorte dei nati nel 2006.
Tale policy vaccinale è in linea con quella dellâAdvisory Commitee on Immunization Practices (ACIP) che raccomanda la vaccinazione routinaria anti-HPV in tutta la popolazione (22-25):
- Donne: la vaccinazione anti-HPV è raccomandata tra gli 11 e i 12 anni e può essere somministrata a partire dai 9 anni; la vaccinazione di recupero (catch-up) è raccomandata per le donne di età compresa tra 13 e 26 anni che non sono state precedentemente vaccinate o che non hanno completato il ciclo vaccinale.
- Uomini: la vaccinazione anti-HPV è raccomandata tra gli 11 e i 12 anni e può essere somministrata a partire dai 9 anni; la vaccinazione di recupero è raccomandata per gli uomini di età compresa tra 13 e 21 anni che non sono stati precedentemente vaccinati o che non hanno completato il ciclo vaccinale. Nei maschi di età compresa tra 22 e 26 anni, la vaccinazione di recupero è raccomandata negli omosessuali o in soggetti immunocompromessi, inclusi quelli HIV positivi.
La vaccinazione di recupero routinaria anti-HPV non è raccomandata nei soggetti di età ≥ 26 anni perchè con lâetà aumenta la probabilità di una precedente esposizione ai tipi di HPV presenti nei vaccini, riducendo il potenziale beneficio individuale e la costo-efficacia della vaccinazione. Tuttavia, alcuni soggetti in questo range di età (es. persone sessualmente non attive o con partner unico), hanno un rischio di pregressa esposizione al virus HPV molto bassa; di conseguenza è opportuno offrire loro la vaccinazione, se si ritiene che possano avere una futura esposizione allâHPV. Infatti, alcuni studi hanno suggerito che la vaccinazione anti-HPV è immunogenica, efficace e sicura anche nelle donne anziane (26-29).
Queste raccomandazioni sono in linea anche con quelle di altre società scientifiche internazionali: American Academy of Pediatrics, American Academy of Family Practice, American College of Obstetricians and Gynecologists, American Cancer Society, International Papillomavirus Society (30-34). Inoltre, vi è ampia coerenza con le raccomandazioni della linea guida sulla prevenzione del carcinoma della cervice per i paesi ad elevato reddito dellâAmerican Society of Clinical Oncology (ASCO) (35). Invece, le raccomandazioni di altre organizzazioni per i paesi con risorse limitate sono parzialmente differenti: secondo lâOrganizzazione Mondiale della Sanità (OMS) il target primario dei programmi di vaccinazione anti-HPV sono le donne tra 9 e 14 anni; i programmi di salute pubblica locali dovrebbero raccomandare la vaccinazione delle donne di età superiore solo se questo è sostenibile e costo-efficace e non sottrae risorse alla vaccinazione della popolazione target primaria o allo screening per il carcinoma della cervice (36). Le raccomandazioni ASCO nei paesi a risorse limitate sono analoghe (35).
2.2. Timing
Nel range di età raccomandato il timing ideale per la vaccinazione è precedente al primo rapporto sessuale, perché i trial clinici sullâefficacia del vaccino anti-HPV in uomini e donne suggeriscono che lâimmunizzazione è più efficace tra gli individui che non sono mai stati infettati (HPV-naive). Le persone sessualmente attive dovrebbero essere vaccinate secondo le raccomandazioni età -specifiche, tenendo conto che il risultato anomalo di un Paptest, una storia di verruche genitali o di infezione da HPV non rappresentano controindicazioni alla vaccinazione anti-HPV (22) che, tuttavia, risulta meno efficace nei soggetti già infettati con uno o più tipi di HPV nel vaccino.
2.3. Modalità di somministrazione
La somministrazione del vaccino anti-HPV viene effettuata per via intramuscolare (sul braccio) con schedule a 2 o 3 dosi in relazione alla tipologia di vaccino e dellâetà , con le tempistiche previste dal calendario vaccinale del PNPV 2017-2019 e con le modalità già specificate nella Circolare del Ministero della Salute del 24 aprile 2014 (37).
Vaccino bivalente
- Soggetti di età compresa tra 9 e 14 anni: una dose al mese 0 e una al mese 6; la seconda dose deve essere somministrata non prima del mese 5 e non dopo il mese 7 dalla prima dose.
- Soggetti di età ≥ 15 anni: una dose al mese 0, una al mese 1 e una al mese 6; la seconda dose deve essere somministrata tra 1 e 2,5 mesi dalla prima dose, la terza dose da 5 a 12 mesi dopo la prima dose.
Vaccino quadrivalente
- Soggetti di età compresa tra 9 e 13 anni: una dose al mese 0 e una al mese 6; se la seconda dose di vaccino viene somministrata prima di 6 mesi dalla prima dose, è raccomandata la somministrazione di una terza dose, in accordo alla schedule a 3 dosi (0, 2, 6 mesi). Infatti, il vaccino quadrivalente può essere somministrato anche con una schedule a 3 dosi (0, 2, 6 mesi): la seconda dose ad almeno 1 mese dalla prima e la terza dose almeno 3 mesi dalla seconda; le tre dosi devono essere somministrate entro un periodo di 1 anno.
- Soggetti di età ≥ 14 anni: una dose al mese 0, una al mese 2 e una al mese 6; la seconda dose ad almeno 1 mese dalla prima e la terza dose almeno 3 mesi dopo la seconda; le tre dosi devono essere somministrate entro un periodo di 1 anno.
Vaccino 9-valente
- Soggetti di età compresa tra 9 e 14 anni:
- Programma a 2 dosi: una dose al mese 0 e una tra il mese 5 e il mese 13 dalla prima dose; se la seconda dose di vaccino viene somministrata prima dei 5 mesi dalla prima dose, deve essere sempre somministrata una terza dose
- Programma a 3 dosi: una dose al mese 0, una al mese 2 e una al mese 6; la seconda dose deve essere somministrata non prima di 1 mese dalla prima dose e la terza dose non prima di 3 mesi dalla seconda dose. Il ciclo deve essere completato entro 12 mesi dalla prima dose.
- Soggetti di età = 15 anni: una dose al mese 0, una al mese 2 e una al mese 6; la seconda dose deve essere somministrata non prima di 1 mese dalla prima dose e la terza dose non prima di 3 mesi dalla seconda dose. Il ciclo deve essere completato entro 12 mesi dalla prima dose.
Il PNPV 2017-2019 raccomanda anche di:
- Offrire il vaccino anti-HPV con tre dosi anche a coorti precedenti di ragazze adolescenti non vaccinate nel recente passato.
- Vaccinare le donne di 25 anni con vaccino anti-HPV, utilizzando lâinvito per il primo screening per il carcinoma della cervice uterina.
- Effettuare la vaccinazione anti-HPV nei maschi omosessuali.
Dose mancante. I pazienti spesso non seguono il follow-up del programma di immunizzazione (38). Se il ciclo vaccinale viene interrotto per un certo periodo di tempo, può essere ripreso senza necessità di ricominciare dalla prima somministrazione.
Istruzioni post-vaccinazione. Si raccomanda un periodo di 15 minuti in posizione seduta o supina dopo lâinoculazione del vaccino HPV per ridurre il potenziale rischio di sincope e di lesioni correlate tipico di tutti i vaccini (23).
Test diagnostici pre e post-vaccinazione. La vaccinazione anti-HPV può essere somministrata senza alcuna valutazione preliminare. In particolare, prima della vaccinazione non sono raccomandati i test sierologici o dellâHPV-DNA (23) né il test di gravidanza. Analogamente, non ci sono evidenze che la valutazione dei titoli anticorpali post-vaccinazione sia utile a determinare lâavvenuta immunità contro lâinfezione da HPV.
Aspetti operativi. La circolare del Ministero della Salute del 9 marzo 2017 ha fornito tutti gli aspetti operativi per la piena e uniforme implementazione del nuovo PNPV 2017-2019 e del relativo calendario vaccinale (39).
2.4. Sottogruppi specifici
Considerato che il PNPV 2017-2019 non fornisce raccomandazioni per sottogruppi specifici di popolazione, le raccomandazioni del presente Position Statement derivano dallâanalisi della letteratura internazionale.
Soggetti immunocompromessi. Considerato che questi soggetti hanno un rischio elevato di sviluppare una patologia HPV-correlata (40,41), lâACIP raccomanda la vaccinazione anti-HPV con una schedule a tre dosi (mese 0, mese 1 o 2 e mese 6) fino ai 26 anni per tutti i pazienti immunocompromessi non vaccinati. Le condizioni che giustificano tale programma di immunizzazione includono deficienze anticorpali B-linfocitarie, difetti completi o parziali ai linfociti T, infezione da HIV con CD4 < 200 cellule/microL, neoplasie maligne, trapianti, malattie autoimmuni e terapia immunosoppressiva. Questo programma vaccinale è raccomandato anche dallo Strategic Advisory Group of Experts on Immunizations (SAGE) dellâOMS (42). In altri paesi è raccomandato il ciclo a 2 dosi perché sebbene i primi studi sullâefficacia del vaccino anti-HPV hanno valutato un programma di immunizzazione a tre dosi, quelli successivi hanno rilevato che due dosi di vaccino nei soggetti giovani hanno unâimmunogenicità simile (43-47).
Anche se mancano dati diretti sullâefficacia della vaccinazione anti-HPV nei pazienti immunocompromessi, studi sul vaccino quadrivalente anti-HPV in uomini adulti con HIV (48), donne con HIV dai 16 ai 23 anni (49,50) e ragazzi e ragazze con HIV tra i 7 e i 12 anni (51) suggeriscono che in queste popolazioni è sia immunogenico sia sicuro. Sono in corso studi su altre popolazioni di soggetti immunocompromessi.
Considerato che la somministrazione contemporanea del vaccino anti-HPV con altri vaccini non sembra influenzare negativamente la risposta immunitaria né al vaccino anti-HPV né al vaccino concomitante (52,53), il vaccino anti-HPV può essere somministrato in sicurezza insieme agli altri vaccini indicati per lâetà , in differenti siti di iniezione.
Gravidanza e allattamento. La vaccinazione anti-HPV in gravidanza non è raccomandata a causa di limitate informazioni sulla sicurezza; tuttavia, i dati relativi a donne vaccinate inconsapevoli del loro status di gravidanza sono in crescita e rassicuranti. DI conseguenza, se una donna scopre di essere incinta dopo aver iniziato il ciclo vaccinale, può essere rassicurata sul fatto che il vaccino anti-HPV non aumenta il rischio di eventi avversi sugli esiti della gravidanza. Tuttavia, il completamento del ciclo dovrebbe essere posticipato a dopo il parto. Le donne che allattano possono essere vaccinate, perché il vaccino anti-HPV non ha effetti negativi sulla sicurezza dellâallattamento al seno del bambino.
Patologie HPV-correlate preesistenti. Una storia clinica di verruche genitali, un risultato positivo al test HPV o unâanomalia citologica di cervice, vagina, vulva o ano indicano una precedente infezione da HPV, ma non necessariamente con i tipi di HPV inclusi nei vaccini. Pertanto, nei range di età definiti la vaccinazione è comunque raccomandata anche in presenza di una pregressa infezione da HPV (22,23). Ovviamente, la vaccinazione non avrà alcun effetto terapeutico sullâinfezione da HPV preesistente o sulla patologia HPV-correlata.
3. IMMUNOGENICITÃ
La vaccinazione con i vaccini 9-valente, quadrivalente e bivalente determina eccellenti risposte anticorpali con tassi di sieroconversione dal 93% al 100% nelle donne e del 99-100% negli uomini (54-58), con titoli anticorpali generalmente più elevati nei giovani. Sebbene non sia stata definita una soglia minima per la protezione, è dimostrato che la sieroconversione da esposizione precedente riduce il rischio di infezione da HPV con lo stesso tipo di HPV (59,60). Questo suggerisce che i titoli anticorpali risultanti da unâinfezione naturale da HPV, di un ordine di grandezza inferiore a quelli indotti dal vaccino anti-HPV, forniscono un certo livello di protezione nei confronti della reinfezione con lo stesso tipo di HPV.
Poiché gli studi iniziali sullâefficacia erano limitati a donne sessualmente attive di età = 15 anni, quelli immunologici condotti su donne più giovani e su maschi dimostrano sicurezza e immunogenicità , supportando lâuso di vaccino in queste popolazioni. Con ciascuno dei tre vaccini, la media geometrica dei titoli anticorpali â geometric mean titers (GMT) â degli anticorpi post-vaccinazione tra le femmine di età compresa tra i 9 e i 15 anni era generalmente il doppio rispetto a quella delle donne di età compresa tra i 16 e i 26 anni per tutti i tipi di HPV (56,61-65). Analogamente, il GMT degli anticorpi post-vaccinazione tra i maschi di età compresa tra 9 e 26 anni era almeno comparabile a quello delle donne di età compresa tra 16 e 26 anni (56-58,62).
In un confronto testa a testa dellâimmunogenicità dei vaccini anti-HPV quadrivalenti e bivalenti nelle femmine di età compresa tra i 18 e i 45 anni, lâimmunizzazione con il vaccino bivalente ha indotto, rispetto al quadrivalente, GMT degli anticorpi neutralizzanti da 2,3 a 4,8 volte più elevati per il tipo di HPV 16 e da 6,8 a 9,1 volte più elevati per il tipo di HPV 18 nei soggetti di tutte le età (66). Tuttavia, non è noto se lâinduzione dei titoli sierici più elevati possa avere un impatto sul grado e la durata della protezione per i tipi 16 e 18 di HPV.
4. PROVE DI EFFICACIA
4.1. Malattie della cervice, della vagina e della vulva
La vaccinazione anti-HPV è efficace nel prevenire le patologie della cervice, inclusa la neoplasia intraepiteliale cervicale (CIN2 o CIN3) e lâadenocarcinoma in situ (AIS). Le prove di efficacia derivano da grandi trial controllati e randomizzati sui vaccini quadrivalente, 9-valente e bivalente e sono supportate ulteriormente da dati di popolazione in aree dove è stata riportata una diminuzione dellâincidenza delle patologie della cervice a seguito di unâampia campagna vaccinale anti-HPV. Inoltre, i vaccini HPV quadrivalente e 9-valente riducono lâincidenza della neoplasia intraepiteliale vaginale â vaginalintraepithelial neoplasia (VaIN) â e della neoplasia intraepiteliale vulvare â vulvarintraepithelial neoplasia (VIN).
Nei grandi studi registrativi, lo status basale relativo allâinfezione da HPV è stato determinato con test sierologici e analisi del DNA in campioni della cervice. Lâefficacia nella popolazione generale è stata sempre inferiore rispetto a quella della popolazione HPV-naive, perché molte partecipanti ai trial erano già sessualmente attive e già infette con i tipi di HPV del vaccino. Questo dimostra lâimportanza di somministrare la vaccinazione prima dellâinizio dellâattività sessuale al fine di massimizzarne lâefficacia.
Tutti gli studi registrativi e la maggior parte degli studi osservazionali sulla vaccinazione anti-HPV, sotto riportati, descrivono i risultati della somministrazione di tre dosi di vaccini.
Vaccino bivalente. Due studi randomizzati di grandi dimensioni hanno confrontato il vaccino anti-HPV bivalente vs placebo o vs un vaccino di confronto in donne di età compresa tra i 15 e i 25 anni (67,68). Lâefficacia del vaccino era maggiore nelle popolazioni HPV-naive in entrambi gli studi.
Vaccino quadrivalente. Due studi clinici randomizzati in doppio cieco hanno confrontato il vaccino quadrivalente anti-HPV vs placebo in oltre 17.000 donne di età compresa tra i 15 e i 26 anni (61,69). Dopo 3 anni lâefficacia del vaccino quadrivalente anti-HPV per la prevenzione di CIN2 o di una patologia più severa causata dai tipi di HPV contenuti nel vaccino era del 97-100% nelle donne HPV-naive e del 44% nella popolazione generale. Lâefficacia nella prevenzione di VIN2 o VIN3 e VaIN2 o VaIN3 era prossima al 100% nella popolazione di pazienti HPV-naive e al 62% nella popolazione generale (61).
Vaccino 9-valente. Un trial controllato randomizzato ha confrontato il vaccino 9-valente con il vaccino quadrivalente in circa 14.000 donne di età compresa tra i 16 e i 26 anni (70). Lâefficacia del vaccino 9-valente per prevenire CIN2 o una patologia più grave, VIN2 o VIN3 e VaIN2 o VaIN3 associati ai tipi di HPV 31, 33, 45, 52 e 58 (non contenuti nel vaccino quadrivalente) era del 97% nella popolazione HPV-naive, mentre nella popolazione generale le lesioni a rischio elevato di cervice, vagina e vulva erano identiche tra le donne che avevano ricevuto il vaccino 9-valente e quelle che avevano ricevuto il quadrivalente. La vaccinazione anti-HPV sembra essere sicura ed efficace nel prevenire successive infezioni e patologie a carico della cervice nelle donne mature, ma il beneficio complessivo è inferiore rispetto alle donne più giovani (26,27). In un trial randomizzato condotto su 5.752 donne di età > 25 anni assegnate a ricevere vaccino bivalente o placebo, dopo un follow-up medio di 84 mesi, lâefficacia del vaccino per lâendpoint combinato (prevenzione delle infezioni croniche della cervice a 6 mesi da HPV di tipo 16 o 18 o malattie vaccino-associate, tipo CIN1 o più severe) era complessivamente del 22% (26,27). Nelle donne HPV-naive che avevano ricevuto tre dosi di vaccino lâefficacia era del 91%.
Anche i dati raccolti nel real world dimostrano una diminuzione nella prevalenza delle malattie della cervice HPV-correlate dopo lâintroduzione dei vaccini anti-HPV nei piani nazionali di vaccinazione (71-77). In uno studio che ha analizzato i dati del registro dei test citologici della cervice in Australia, dove è stato implementato un programma nazionale con il vaccino quadrivalente a donne di età compresa tra i 12 e i 26 anni, si è registrata una progressiva diminuzione dellâincidenza delle lesioni intraepiteliali squamose di alto grado della cervice tra le ragazze di età ≤ 18 anni nei due anni successivi al programma di vaccinazione, rispetto ai quattro anni precedenti (71). à stata osservata una riduzione delle patologie a carico alla cervice anche quando la copertura vaccinale era al di sotto della soglia ottimale. Ad esempio, in uno studio condotto nel New Mexico, negli Stati Uniti, dove la copertura vaccinale variava dal 17% al 40%, lâincidenza di CIN è diminuita in maniera continua tra le donne di età compresa tra i 15 e i 19 anni tra il 2007 e il 2014: in particolare, una riduzione del 10% e del 40% allâanno rispettivamente per CIN2 e CIN3 (77). Sebbene molti di questi studi non colleghino formalmente lo stato di vaccinazione individuale o il tipo di HPV implicato nellâinsorgenza della malattia, suggeriscono unâassociazione tra la copertura vaccinale e la diminuzione delle patologie HPV-correlate, coerente con lâefficacia osservata nei trial clinici sui vaccini anti-HPV e che potrebbe essere conseguente allâeffetto dellâimmunità di gregge.
La Cochrane review pubblicata lo scorso 8 maggio (78) sintetizza le migliori evidenze sullâefficacia e la sicurezza dei vaccini anti-HPV per le patologie della cervice uterina (box 1).
|
Box 1. Efficacia e sicurezza della vaccinazione anti-HPV nella prevenzione del carcinoma della cervice uterina e delle lesioni pre-cancerose: sintesi della Cochrane review Background. Lâinfezione persistente da tipi di papillomavirus umano ad alto rischio (high-risk human papillomaviruses- hrHPV) è associata allo sviluppo di lesioni pre-cancerose della cervice e di carcinoma della cervice. I tipi di HPV 16 e 18 causano circa il 70% dei carcinomi della cervice a livello globale. Obiettivi. Valutare benefici e rischi della vaccinazione anti-HPV sulle lesioni pre-cancerose della cervice e sullâinfezione da HPV di tipo 16 e 18 nelle adolescenti e nelle donne. Metodi. à stata effettuata una ricerca bibliografica su MEDLINE, Cochrane Central Register of Controlled Trials (CENTRAL) edEmbase (giugno 2017) per reperire evidenze sullâefficacia da trial clinici. Sono stati consultati i registri di trial e i registri dei risultati delle aziende per identificare dati non pubblicati sulla mortalità e gli effetti avversi severi. Criteri di selezione. Trial controllati randomizzati che arruolavano partecipanti di genere femminile che confrontavano lâefficacia e la sicurezza dei vaccini anti-HPV vs placebo, coadiuvanti del vaccino o altro vaccino di controllo. Raccolta e analisi dei dati. Sono stati utilizzati il metodo Cochrane e il GRADE per valutare lâaffidabilità delle prove di efficacia contro le lesioni cervicali pre-cancerose (neoplasia cervicale intraepiteliale di grado ≥ 2 [CIN2+], neoplasia cervicale intraepiteliale di grado ≥ 3 [CIN3+] e adenocarcinoma in situ [AIS]) e sugli effetti avversi. Lâefficacia della vaccinazione è stata valutata in relazione allo status dellâHPV-DNA dei partecipanti arruolati. Gli outcome erano lesioni pre-cancerose associate ai tipi del vaccino HPV e lesioni pre-cancerose indipendenti dal tipo di HPV. Efficacia in relazione allo status iniziale di HPV- DNA
Conclusioni. Evidenze di elevata qualità mostrano che i vaccini anti-HPV sono efficaci nel prevenire lesioni cervicali pre-cancerose nelle adolescenti e nelle giovani donne di età compresa tra 15 e 26 anni. Lâefficacia è maggiore per le lesioni associate a HPV di tipo 16 e 18 rispetto alle lesioni indipendenti dal tipo di HPV. Lâefficacia è maggiore nelle donne con status di DNA negativo per hrHPVo HPV di tipo 16 e 18 al momento dellâarruolamento rispetto a quelle non selezionate per lo status dellâHPV-DNA. Evidenze di qualità moderata mostrano che i vaccini anti-HPV riducono CIN2+ nelle donne più anziane HPV 16/18-negative ma non in quelle con status di HPV-DNA non noto. Non è stato rilevato un rischio aumentato di effetti avversi severi. Nonostante il basso numero dei decessi, questo era più elevato nelle donne più anziane, anche se i decessi non sono stati correlati al vaccino. Non può essere escluso un aumento del rischio di outcome negativi in gravidanza dopo la vaccinazione anti-HPV, anche se il rischio di aborto spontaneo o parto pre-termine sono simili tra i bracci dei trial. à necessario un follow-up di maggiore durata per monitorare gli effetti sul carcinoma della cervice, sullâincidenza degli effetti avversi rari e sugli outcome in gravidanza. |
In ogni caso, è fondamentale rilevare che lâimmunizzazione da HPV non è efficace nel trattare lâinfezione da HPV, le verruche genitali o il carcinoma intraepiteliale della cervice già presenti, e che il vaccino non protegge dal 100% dei tipi che causano il carcinoma della cervice. Di conseguenza, lo status di vaccinazione anti-HPV non influenza le raccomandazioni per lo screening del carcinoma della cervice, nemmeno per le donne HPV-naive che hanno ricevuto il vaccino 9-valente (non disponibile in Italia) e che quindi sono protette contro il 90% delle neoplasie della cervice.
4.2. Malattie dellâano
I dati sullâimpatto della vaccinazione anti-HPV sul carcinoma anale intraepiteliale â analintraepitelial neoplasia (AIN) â e di altre neoplasie anali sono più limitati rispetto quelli sulle patologie della cervice uterina, ma suggeriscono lâefficacia negli uomini e una possibile efficacia nelle donne. In uno studio ancillare su 602 uomini di età compresa tra i 16 e i 26 anni che avevano rapporti omosessuali derivati da uno studio più grande su vaccino quadrivalente vs placebo, lâefficacia nella prevenzione dellâAIN secondaria correlata al tipo di vaccino anti-HPV era del 78% tra gli uomini HPV-naive e del 50% nella popolazione generale (79). Tra le donne, non vi sono differenze di efficacia legata alla prevenzione dellâAIN, ma la vaccinazione bivalente anti-HPV ha dimostrato una riduzione dellâincidenza di infezioni anali da HPV di tipo16 e 18 (80). Poiché la maggior parte delle neoplasie anali, sia nelle donne sia negli uomini, sono correlate ad HPV di tipo16 e 18, è prevedibile un impatto positivo della vaccinazione sullâAIN e sul rischio di carcinoma anale nelle donne (80).
4.3. Malattie oro-faringee
I dati relativi allâimpatto del vaccino anti-HPV in queste patologie sono limitati agli studi che hanno dimostrato una riduzione delle infezioni del cavo orale da HPV a seguito della vaccinazione (81,82). Si stima che lâefficacia del vaccino nella prevenzione delle infezioni da HPV del cavo orale sia del 93%. Non è stato ancora valutato se la vaccinazione anti-HPV sia efficace nel prevenire le neoplasie orofaringee HPV-correlate.
4.4. Verruche anogenitali
Gli studi clinici su donne e uomini hanno dimostrato lâefficacia del vaccino quadrivalente nella prevenzione delle verruche anogenitali (condiloma acuminato), spesso causate da HPV di tipo 6 e 11. Considerato che il vaccino 9-valente ha come target anche questi tipi di HPV la sua efficacia è verosimilmente analoga, mentre quello bivalente non previene le verruche anogenitali. In un grande trial controllato randomizzato condotto su donne di età compresa tra i 16 e i 24 anni, lâefficacia del vaccino quadrivalente nel prevenire il condiloma vaginale e vulvare era del 100% tra le partecipanti HPV-naive e del 70-80% nella popolazione generale (61). Analogamente, un trial controllato randomizzato vs placebo su oltre 4.000 uomini di età compresa tra i 16 e i 26 anni, lâefficacia del vaccino quadrivalente nel prevenire le verruche genitali esterne era del 90% nei partecipanti HPV-naive e del 66% nella popolazione generale (79).
Anche gli studi osservazionali hanno suggerito che la vaccinazione quadrivalente anti-HPV previene le verruche anogenitali (83-87). Ad esempio, in uno studio su circa 400.000 donne nate tra il 1989 e il 1999 in Danimarca, la vaccinazione quadrivalente era associata ad una consistente riduzione del rischio di verruche anogenitali: dopo un follow-up medio di 3,5 anni si sono verificati 229 casi in 248.403 donne vaccinate rispetto a 2.241 casi tra 151.367 donne non vaccinate (86). La diminuzione dellâincidenza delle verruche anogenitali è stata temporaneamente associata con la disponibilità del vaccino, sia nelle giovani donne sia negli uomini, anche in altri paesi tra cui Australia (84,85) e gli Stati Uniti (87,88).
4.5. Altre patologie HPV-correlate
La vaccinazione anti-HPV potrebbe avere un impatto sul tasso della papillomatosi respiratoria ricorrente, tumore benigno della laringe che si osserva nei bambini e che si suppone essere associato allâHPV (di tipo 6 e 11) acquisito durante il passaggio attraverso il canale del parto nella madre infetta. In uno studio australiano lâincidenza di tale patologia si è ridotta da 0,16 a 0,02 casi per 100.000 bambini tra i 5 e i 9 anni a seguito dellâintroduzione del programma di vaccinazione nazionale quadrivalente anti-HPV tra le donne (89). Tutti i casi si sono verificati nella progenie delle donne non vaccinate.
4.6. Durata della protezione
I vaccini anti-HPV hanno mostrato unâeccellente durata di protezione. La protezione continua contro le neoplasie di cervice, vagina e vulva è stata osservata per almeno 10 anni dopo la vaccinazione nelle donne che hanno partecipato agli studi (90-92). Sono stati riportati fino a 10 anni dopo la vaccinazione anche livelli anticorpali persistenti e una protezione contro le infezioni da HPV (93-96), anche se non è noto il livello esatto di anticorpi in grado di proteggere contro lâinfezione: dai follow-up in corso potranno emergere ulteriori dati.
5. SICUREZZA
Tutti i vaccini utilizzano particelle virus-simili â virus-likeparticles (VLPs) â che mimano il capside virale. Le VLPs non contengono materiale genetico e sono prodotte in sistemi biologici con un profilo di sicurezza consolidato (97). Tutti i vaccini anti-HPV hanno una sicurezza documentata da grandi trial clinici e molti dati post-registrativi sul vaccino quadrivalente supportano questo profilo di sicurezza. Alla luce dei dati sempre più numerosi sulla sicurezza del vaccino anti-HPV, il Global Advisory Committee on Vaccine Safety dellâOMS ha dichiarato che il profilo rischio-beneficio è favorevole (98), mettendo in guardia contro le dichiarazioni di danni basate su segnalazioni aneddotiche e senza alcun fondamento biologico o epidemiologico.
5.1. Vaccino bivalente
I dati di grandi trial randomizzati controllati vs placebo dimostrano la sicurezza del vaccino bivalente anti-HPV. Uno studio condotto su oltre 18.000 donne di età compresa tra i 15 e i 25 anni, non ha rilevato differenze negli eventi avversi gravi tra i soggetti vaccinati e quelli trattati con placebo. I dati post-registrativi sono limitati negli Stati Uniti, dove fino al 2015 si usava pressoché esclusivamente il vaccino quadrivalente: sino al settembre 2011 sono state registrate 52 segnalazioni nel Vaccine Adverse Event Reporting System (VAERS) relative ad eventi avversi a seguito della somministrazione di vaccino bivalente, di cui il 98% non gravi.
Il PNPV 2017-2019 riporta gli effetti avversi del vaccino bivalente facendo riferimento ai dati dellâOMS (tabella 1) (99).
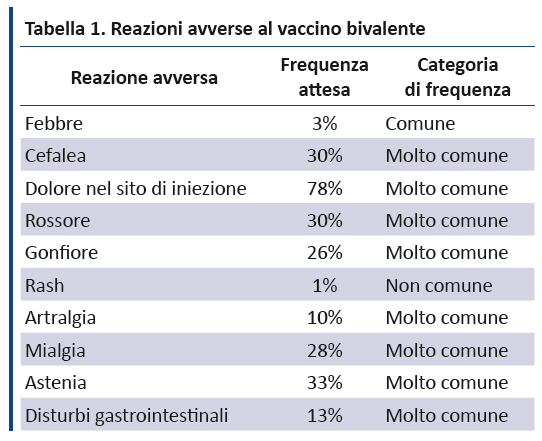
5.2. Vaccino quadrivalente
I dati provenienti dagli studi registrativi e dai programmi di sorveglianza dimostrano che il vaccino è sicuro e ben tollerato, fatta eccezione per le reazioni nel sito di iniezione. Lâevento di sincope post-vaccinazione è da considerarsi come un potenziale effetto avverso grave, sebbene non sia esclusivo della vaccinazione anti-HPV (100,101): per questo si raccomanda un periodo di attesa dopo lâiniezione. Negli Stati Uniti è stato segnalato un numero eccessivo di eventi sincopali dopo somministrazione del vaccino quadrivalente nel VAERS (100). Tra i 1.896 eventi sincopali segnalati, il 15% ha provocato una caduta o un infortunio; analogamente, in uno studio sponsorizzato su quasi 190.000 donne che hanno ricevuto almeno una dose di vaccino, gli accessi al pronto soccorso o le ospedalizzazioni erano maggiori durante il periodo post-vaccinale rispetto ad un successivo periodo di controllo per 10 delle 265 categorie diagnostiche valutate, comprese le infezioni virali, quelle batteriche, cutanee e le anomalie congenite (102). Un comitato indipendente per la sicurezza ha concluso che gli eventi sincopali registrati lo stesso giorno della vaccinazione (OR 6.0, IC 95% 3.9-9.2) e le infezioni cutanee locali entro due settimane dalla vaccinazione (OR 1.8, IC 95% 1.3-2.4) sono gli unici eventi avversi verosimilmente associati alla somministrazione del vaccino. Lâincidenza di sincope tra gli adolescenti è comunque aumentata con lâintroduzione di altre vaccinazioni di routine (es. vaccino contro il meningococco) (100,101).
Nei grandi studi registrativi, il profilo di sicurezza del vaccino quadrivalente è stato valutato in diverse popolazioni femminili in paesi ad alto e a basso reddito (61,69). La reazione nel sito di iniezione era lâeffetto avverso più comune osservato sia in questi studi, sia negli studi sugli uomini (79). In una fase successiva, studi osservazionali e programmi di sorveglianza sulle popolazioni vaccinate hanno confermato la sicurezza della vaccinazione quadrivalente. Ad esempio, negli Stati Uniti, la registrazione di effetti avversi nel VAERS sono risultati coerenti ai dati pre-registrativi (100,103). Tra giugno 2006 e marzo 2013 sono state distribuite circa 57 milioni di dosi di vaccini quadrivalenti anti-HPV: durante questo periodo il VAERS ha ricevuto 21.194 segnalazioni di effetti avversi in seguito allâimmunizzazione da HPV tra le donne, di cui il 92% non gravi (103). Tra gli affetti avversi seri i più frequenti erano cefalea, nausea, vomito, affaticamento, vertigini, sincope e debolezza generalizzata. Non vi era aumento del rischio di sindrome di Guillain-Barré rispetto ad altri vaccini in gruppi simili per età (100).
Altri eventi avversi che inizialmente sembravano essere correlati al vaccino non hanno trovato conferma di associazione in studi successivi. Sebbene i tassi di tromboembolismo venoso (TEV) riferiti al VAERS fossero più elevati per il vaccino quadrivalente rispetto ad altri vaccini, dei 31 pazienti con TEV registrati nel 2008, 28 (90%) avevano un fattore di rischio noto (es. uso di contraccettivi orali con estrogeni, storia familiare di disturbi della coagulazione) (100). In uno studio sugli eventi avversi osservati dopo lâutilizzo di oltre 600.000 dosi di vaccino quadrivalente somministrato a donne, si è osservato un aumento non significativo del rischio di TEV dopo la vaccinazione tra le donne di età compresa tra i 9 e i 17 anni, ma la revisione individuale di 8 casi ha dimostrato che solo 5 rispondevano alla definizione standard dellâevento e tutti avevano altri noti fattori di rischio di VET (es. uso di contraccettivi orali, disturbi della coagulazione, fumo, obesità o ospedalizzazione prolungata) (104). Inoltre, in uno studio su 1,6 milioni di donne danesi, delle quali il 30% aveva ricevuto il vaccino quadrivalente anti-HPV, sono stati osservati oltre 4.000 nuovi casi di TEV, ma senza alcuna associazione con il vaccino (105).
Anche lâanafilassi è stata segnalata a seguito della somministrazione del vaccino quadrivalente (100,106), sebbene questo rischio non sia stato confermato da altri studi. In Australia, in un programma nazionale di vaccinazione scolastica di massa, lâincidenza di anafilassi è stata di 2,6 su 100.000 dosi (106), ma alcuni di questi casi non sono stati confermati come anafilassi e altri studi australiani hanno smentito un tasso così elevato (107,108). Nel sistema di sorveglianza VAERS degli Stati Uniti, solo 10 casi hanno soddisfatto i criteri per lâanafilassi; il rapporto di rischio complessivo era di 0,1 casi per 100.000 dosi distribuite (100).
Anche se casi aneddotici e sporadici hanno sollevato preoccupazioni su una possibile relazione causale tra la vaccinazione anti-HPV e lo sviluppo della sclerosi multipla e di altre malattie demielinizzanti, trial di grandi dimensioni hanno smentito questa associazione. In uno studio condotto su quasi 4 milioni di donne svedesi e danesi di età compresa tra i 10 e i 44 anni, in base ai codici di patologia la vaccinazione quadrivalente non era associata a malattie demielinizzanti, tra cui sclerosi multipla, neurite ottica, mielite trasversa e encefalomielite acuta disseminata (109).
Il PNPV 2017-2019 riporta gli effetti avversi del vaccino quadrivalente, facendo riferimento ai dati dellâOMS (tabella 2) (99).
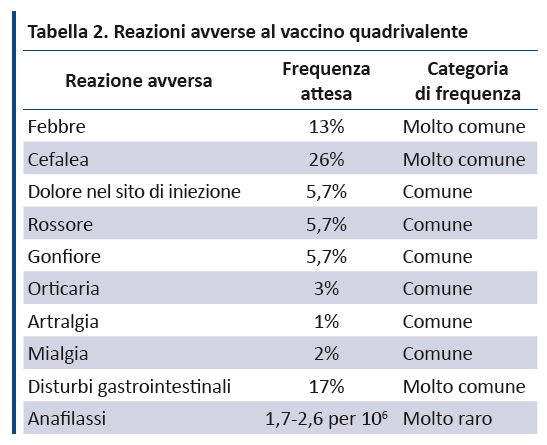
5.3. Vaccino 9-valente
Sono disponibili pochi dati post-registrativi per il vaccino 9-valente rispetto al quadrivalente. Il profilo di sicurezza generale appare simile, anche se la frequenza delle lievi reazioni cutanee potrebbe essere più elevata con il vaccino 9-valente. In 7 studi in cui 15.000 individui hanno ricevuto almeno una dose di vaccino 9-valente, gli effetti avversi più comuni erano reazioni lievi o moderate nel sito di iniezione (dolore, eritema e gonfiore) (110), con una frequenza maggiore rispetto al vaccino quadrivalente. La frequenza di eventi avversi sistemici (es. cefalea, febbre, nausea e vertigini) era simile tra il vaccino 9-valente e il vaccino quadrivalente. Gli eventi avversi seri si sono verificati con una frequenza < 0,1%.
5.4. Vaccinovigilanza in Italia
Per la sorveglianza post-marketing esiste un sistema di segnalazione degli eventi avversi ai vaccini, coordinato dallâAgenzia Italiana del Farmaco (AIFA) tramite una rete di centri regionali e locali: vi confluiscono tutte le segnalazioni effettuate da centri vaccinali, professionisti sanitari e cittadini, relative a quadri clinici o manifestazioni patologiche cronologicamente correlati alla vaccinazione. Questo sistema di vaccinovigilanza consente un monitoraggio continuo di eventuali eventi avversi, permettendo di rilevare anche potenziali segnali di allarme, rivalutare il profilo rischio-beneficio del vaccino e gestire gli eventuali rischi per la salute pubblica. Le segnalazioni relative ai casi gravi vengono inoltrate al database europeo di Eudravigilance e tutti i casi (gravi e non gravi) sono trasmessi, mensilmente, al database dellâOMS presso il centro di monitoraggio di Uppsala.
Dal 2014, con Determina AIFA del 30 luglio 2014, è inoltre attivo il Gruppo di lavoro sullâanalisi dei segnali, che comprende rappresentanti dellâAIFA, del Ministero della Salute, dellâIstituto Superiore di Sanità , dei Centri regionali di Farmacovigilanza e delle Direzioni Regionali per la Prevenzione e la Sanità Pubblica. I risultati della sorveglianza nazionale degli eventi avversi ai vaccini, anche tramite studi di sorveglianza attiva, vengono annualmente pubblicati dallâAIFA in un apposito rapporto (111). Nel 2017 (112) sono state inserite nel sistema di vaccinovigilanza 160 segnalazioni di reazioni avverse relative alla vaccinazione anti-HPV: 37 per il vaccino bivalente, 111 per il quadrivalente e 12 per il 9-valente. Complessivamente sono state osservate 26 reazioni gravi (16,3%), di cui 20 per il vaccino bivalente (27%), 15 per il quadrivalente (13,5%) e 1 per il 9-valente (8,3%). La sospetta reazione avversa con maggior numero di segnalazioni è la cefalea; meno comuni reazione cutanea generalizzata, astenia, reazione locale, febbre, lipotimia, artralgia, vomito; più rare vertigini/capogiri ed iperpiressia. Sul totale delle segnalazioni, 114 schede (71,2%) sono relative ad eventi avversi rilevati nel 2017, 38 eventi si riferiscono ad anni precedenti e 8 non riportano la data. Delle 13 segnalazioni di reazioni gravi inserite e insorte nellâanno 2017 per i vaccini HPV in base al nesso di causalità , 8 sono risultate correlabili alla vaccinazione, 3 non correlabili, 1 indeterminata e 1 non classificabile. Per le reazioni avverse gravi correlabili ai vaccini anti-HPV 5 casi riportavano come esito la risoluzione completa, 2 casi il miglioramento e 1 caso non era ancora guarito al momento della segnalazione. Le 8 sospette reazioni avverse gravi sono svenimento/lipotimia (4), reazione cutanea generalizzata (3), cefalea (2), tremori (2). Il tasso di segnalazione delle reazioni avverse gravi correlabili ai vaccini anti-HPV â calcolato grazie alla disponibilità dei dati delle anagrafi vaccinali da 13 Regioni â è di 1,2 casi ogni 100.000 dosi somministrate.
6. COPERTURE VACCINALI IN ITALIA
Il Ministero della Salute pubblica ogni anno i dati relativi alle coperture per la vaccinazione anti-HPV113, raccolti tramite una scheda di rilevazione inviata alle Regioni. Tale scheda richiede, per ciascuna coorte di nascita, la numerosità delle popolazioni target (distinta per maschi e femmine), il numero di soggetti vaccinati con almeno una dose e quello dei soggetti che hanno completato il ciclo vaccinale, indipendentemente dalla schedule adottata e dal vaccino utilizzato. Lâultimo documento disponibile alla data di pubblicazione del presente Position Statement riporta i dati al 31 dicembre 2016 (114) e include per la popolazione femminile le coorti di nascita 1997-2004 e per la popolazione maschile le coorti di nascita 2003-2004.
Secondo quanto riportato dal commento del Ministero della Salute, i dati 2016 mostrano unâulteriore riduzione della copertura vaccinale, in particolare per il ciclo completo. Inoltre, esiste unâampia variabilità delle coperture vaccinali tra Regioni e Province Autonome per tutte le coorti, suggerendo che in alcune aree geografiche sarebbero necessari interventi specifici tenendo presente che la vaccinazione anti-HPV non rientra tra quelle obbligatorie previste dal DL 73/2017.
Utilizzando i dati ufficiali della copertura vaccinale, il presente Position Statement ha effettuato alcune analisi di seguito riportate.
Femmine. La tabella 3 riporta i tassi di copertura vaccinale (ciclo completo) nelle ragazze dalla coorte di nascita 1997 a quella 2004. Se il PNPV 2017-2019 definisce un targeti ≥ 95% per il ciclo completo per le ragazze nel 12° anno di vita, quasi in tutte le Regioni il trend è in progressiva diminuzione. In particolare, il dato nazionale dimostra che a fronte di una copertura costante (intorno al 70%) nelle coorti dal 1997 al 2000, i tassi di copertura vaccinale anti-HPV si sono progressivamente ridotti nelle coorti di nascita 2002 (65,4%) e 2003 (62,1%) per poi precipitare al 53% nella coorte 2004 (figura 1).
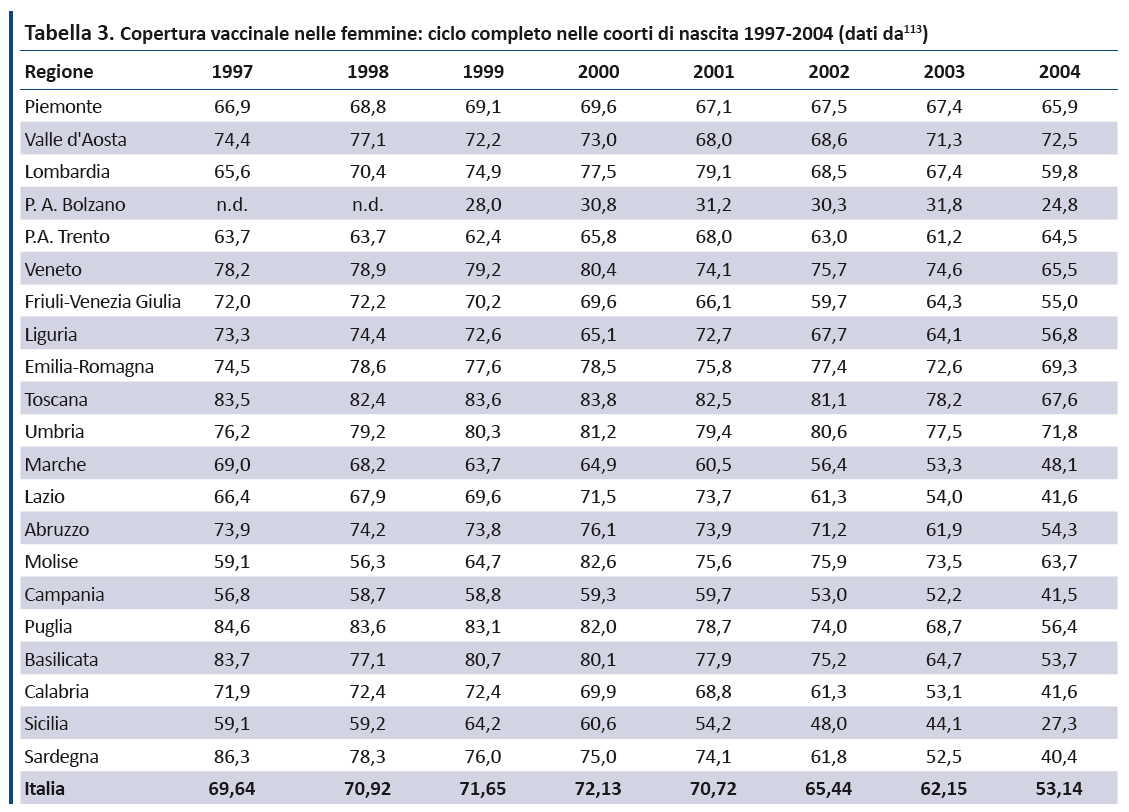
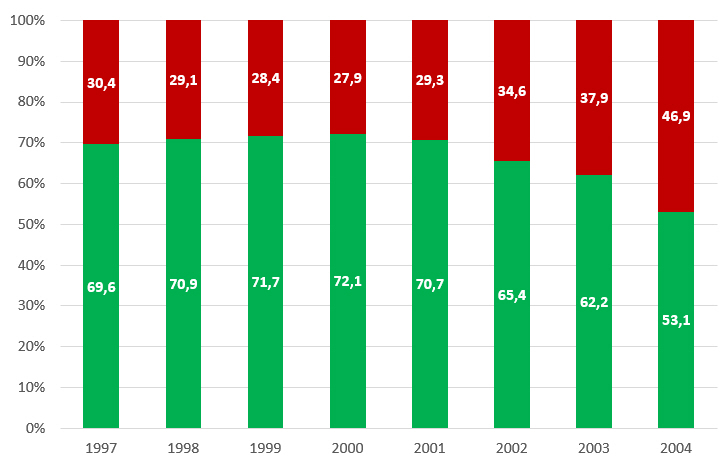
Il dato nazionale sulla riduzione del ciclo vaccinale completo si accompagna a notevoli eterogeneità regionali: nella coorte di nascita 2004 il range di copertura varia dal 24,8% della Provincia autonoma di Bolzano al 72,5% della Valle dâAosta (figura 2).
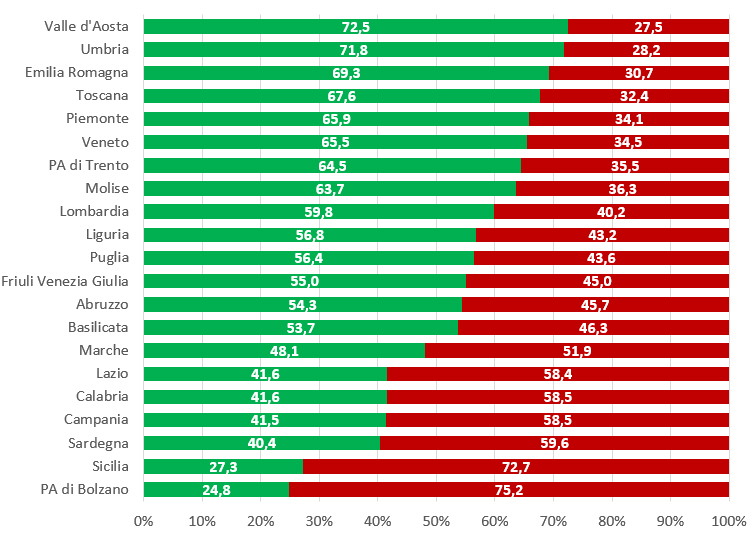
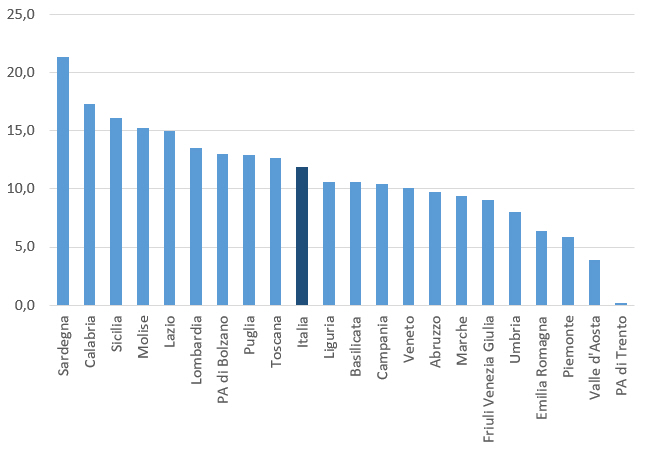
Dal monitoraggio delle coperture vaccinali anti-HPV emerge inoltre un notevole gap tra le ragazze che hanno ricevuto almeno una dose e quelle che hanno completato il ciclo vaccinale (figura 3), con notevoli variabilità regionali, che impongono una attenta valutazione sia degli ostacoli organizzativi, sia delle motivazioni che determinano il mancato completamento del ciclo vaccinale. In particolare la differenza tra le ragazze che hanno effettuato almeno una dose e quelle che hanno completato il ciclo vaccinale oscilla dallo 0,1% della Provincia autonoma di Trento al 21,4% della Sardegna, rispetto ad una media nazionale del 11,9%.
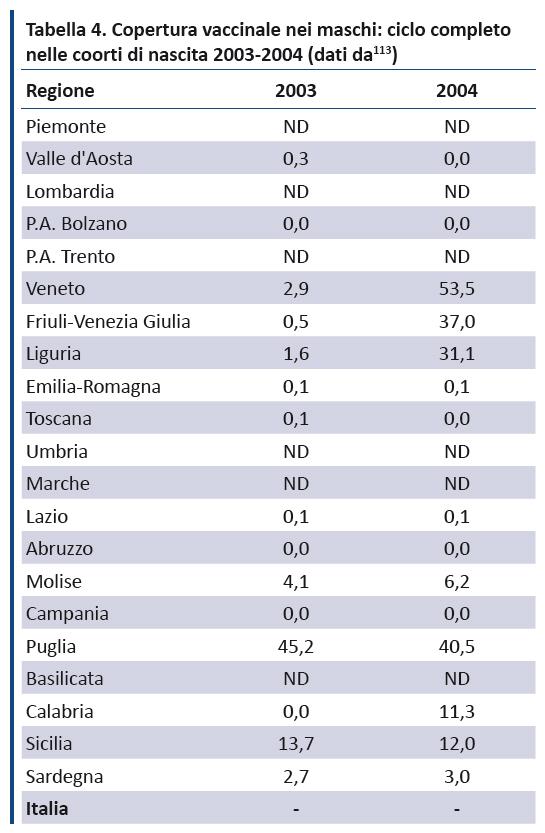
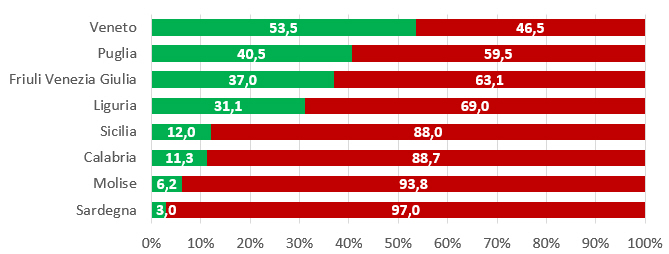
Maschi. I dati, relativi solo alle coorti di nascita 2003 e 2004, sono largamente incompleti, tanto che il Ministero non riporta un tasso di copertura nazionale (tabella 4). Escludendo Piemonte, Lombardia, PA di Trento, Umbria, Marche, Basilicata (dati non disponibili), Provincia autonoma di Bolzano, Toscana, Campania, Abruzzo e Valle DâAosta (tasso di copertura dello 0%) ed Emilia Romagna e Lazio (tasso di copertura 0,01%), la figura 4 dimostra che siamo ben lontani dai target fissati dal PNPV 2017-2019 che anche per i ragazzi nel 12° anno di vita prevede di raggiungere per il ciclo completo un target ≥ 95%, seppur in maniera più graduale (≥ 60% nel 2017, ≥ 75% nel 2018, ≥ 95% nel 2019).
6.1. Strategie per migliorare la copertura vaccinale
Alcuni Paesi, come Australia, Regno Unito e Danimarca, hanno raggiunto una copertura relativamente elevata della vaccinazione anti-HPV (> 60%) grazie a programmi nazionali (115-117), mentre negli Stati Uniti la copertura è subottimale (118,119). Nel 2015, sulla base dei risultati di una indagine nazionale tra gli adolescenti segnalati come vaccinati dal produttore, la stima della copertura vaccinale tra le donne e gli uomini di età compresa tra i 13 e i 17 anni era del 63% e 50% per almeno una dose e solo del 42% e 28% per almeno tre dosi, quando raccomandate (118). In una precedente survey, i genitori che non intendevano sottoporre le figlie a vaccinazione hanno fornito 5 motivazioni principali: vaccino non necessario, vaccino non raccomandato, preoccupazione per la sicurezza del vaccino, mancanza di conoscenza del vaccino o della malattia, figlia sessualmente non attiva (103). Questi dati evidenziano una limitata comprensione da parte dei genitori del razionale della vaccinazione anti-HPV e lâimportanza del ruolo del sistema sanitario nellâeducazione vaccinale dei genitori.
In Italia sono pochi gli studi condotti per valutare le motivazioni della limitata copertura con i vaccini anti-HPV. Una recente survey condotta su un campione casuale di 640 pediatri di libera scelta ha dimostrato che solo il 18,4% raccomanda sempre la vaccinazione ai ragazzi di 11-12 anni, rispetto al 77,4% delle ragazze di pari età (120). Inoltre, gli autori di unâanalisi effettuata su 40 campagne informative relative sullâHPV dal 2008 al 2014 (121) rilevano lâinadeguatezza di tali campagne sia in termini di frequenza che di distribuzione geografica. Inoltre le campagne erano indirizzate prevalentemente a donne adulte senza includere le adolescenti e omettevano sistematicamente i giovani maschi. Infine, oltre ad utilizzare strategie di comunicazione inefficaci, le campagne si concentravano sulla prevenzione primaria, ignorando gli ulteriori fattori di rischio di infezione da HPV e le patologie correlate.
Tra gli interventi finalizzati a migliorare lâutilizzo del vaccino anti-HPV sono di documentata efficacia i reminder ai soggetti da vaccinare, interventi sui medici (audit & feedback, reminder per la vaccinazione), programmi scolastici di vaccinazione e strategie di marketing sociale. In una revisione sistematica degli studi che valutano lâefficacia di tali interventi, la maggior parte ha suggerito il miglioramento in almeno un outcome della vaccinazione anti-HPV (es. inizio o somministrazione di un maggior numero di dosi) con queste strategie (122). Anche le preoccupazioni dei genitori, in particolare quelli più anziani e appartenenti a minoranze etniche (123,124), relative al possibile aumento della disinibizione sessuale in seguito alla vaccinazione anti-HPV, dovrebbero essere adeguatamente gestite perché gli studi non hanno evidenziato unâaumentata frequenza dei comportamenti sessuali a rischio dopo la vaccinazione (125-127).
7. CONCLUSIONI
La vaccinazione anti-HPV rappresenta un clamoroso esempio di sotto-utilizzo di una prestazione dal value elevato: infatti, se negli ultimi anni, le prove di efficacia si sono progressivamente consolidate e il monitoraggio degli eventi avversi ha dimostrato che i vaccini anti-HPV hanno un adeguato profilo di sicurezza, la copertura vaccinale in Italia è precipitata, contribuendo a determinare morbilità e mortalità evitabili, oltre che un aumento dei costi dellâassistenza sanitaria. Questo paradosso testimonia che il processo di trasferimento delle migliori evidenze alla pratica clinica, allâorganizzazione dei servizi sanitari, alle decisioni professionali e alle scelte di cittadini e pazienti è un percorso a ostacoli (128), spesso imprevedibile e non sempre adeguatamente gestito a livello Istituzionale.



